Crédits photographiques: UNICEF/MLWB2011-00287/Noorani
ENCabbreviation sont les soins de base requis pour chaque bébé et qui devraient toujours être prioritaires dans un contexte humanitaire, indépendamment de leur lieu de naissance (Boîte 3.1).
Boîte 3.1: Composantes de l'ENC : Services pour tous les nouveau-nés
- Soins thermiques: Séchage, réchauffement, contact peau à peau, bain différé.
- Prévention des infections/hygiène: Pratiques d'accouchement propres, lavage des mains, soins du cordon ombilical propres et secs, et soins des yeux/de la peau propres. L'application de CHX pour les soins du cordon (solution aqueuse ou gel de digluconate de chlorhexidine à 7,1 %, délivrant 4 % de CHX) au cours de la première semaine après la naissance n'est recommandée que dans les milieux où des substances traditionnelles nocives (par exemple, excréments d'animaux, poussière, argile, boue) sont couramment utilisées sur le cordon ombilical (Boîte 3.9).
- Initiation de la respiration: Séchage complet, dégagement des voies respiratoires uniquement si nécessaire, stimulation par frottement du dos, réanimation néonatale de base à l'aide d'un sac et d'un masque autogonflants pour les bébés qui ne respirent pas spontanément.
Soutien à l'alimentation: Contact peau à peau, soutien à l'initiation de l'allaitement exclusif dans l'heure qui suit la naissance, ne pas jeter le colostrum (ou premier lait). - Surveillance: Évaluation fréquente des signes de danger d'infections graves et d'autres affections (Boîte 3.3 et Boîte 3.4) qui nécessitent des soins supplémentaires en dehors du foyer ou du poste de santé.
- Contrôles postnatals: Toutes les femmes et tous les bébés devraient bénéficier d'un minimum de trois contrôles postnatals au cours du premier mois après la naissance et d'un contact postnatal supplémentaire pendant la sixième semaine. Cela comprend les soins postnatals pour les femmes et les nouveau-nés en bonne santé dans l'établissement pendant au moins 24 heures, lorsque cela est possible. Si l'accouchement a eu lieu à domicile, un contrôle postnatal dès que possible dans les 24 premières heures (qui sont les plus critiques), entre 48 et 72 heures, entre les jours 7 et 14, et pendant la semaine 6 après la naissance.info
- Le clampage différé du cordon immédiatement après la naissance (lorsque cela est possible), la vitamine K et la pommade ophtalmique à la tétracycline dans les 24 premières heures devraient être fournis dans le cadre des soins essentiels pour tous les nouveau-nés.
Fourniture de vaccins selon le calendrier national de vaccination.
Pendant au moins la première heure suivant la naissance, le nouveau-né doit être placé en peau à peau avec sa mère pour assurer la chaleur, encourager l'alimentation précoce et promouvoir le lien affectif. Si KMCabbreviation est mis en œuvre dans la zone d'intervention ou de recrutement, les mères et les membres de la famille doivent être conseillés et soutenus en conséquence (Boîte 3.2).
Boîte 3.2: KMC : aider les petits bébés à survivre et à s'épanouir
KMCabbreviation est l'une des interventions les plus importantes pour sauver les bébés prématurés et LBWabbreviation dans tous les contextes. Cette forme de soins, initiée dans les établissements de santé, consiste à enseigner aux agents de santé et aux soignants comment maintenir les nouveau-nés au chaud par un contact continu, 24 heures sur 24, peau contre peau sur la poitrine de la mère ou du soignant. Alors que les recommandations actuelles de l'OMS indiquent de ne commencer la KMC qu'une fois le bébé stabilisé, des données récentes indiquent que, par rapport à la pratique actuelle, le fait de commencer la KMC immédiatement après la naissance peut sauver jusqu'à 150 000 vies de plus chaque année[1].
Dans les contextes où les accouchements à domicile sont encore pratiqués ou lorsque l'accès à un établissement de santé est limité, la mise en place d'une KMCabbreviation à l'initiative de la communauté pourrait améliorer la survie. Même dans les contextes où les taux d'accouchement en établissement sont élevés, l'initiation à la KMCabbreviation dans les établissements de santé peut ne pas avoir lieu et même si elle a lieu, il est possible que le continuum de soins de l'hôpital à la communauté ne soit pas renforcé. Dans de telles situations, les programmes communautaires de KMCabbreviation pourraient être rentables si les agents de santé sont formés à la KMCabbreviation et peuvent la promouvoir lors de leurs visites de suivi à domicile[2] Des recherches sur la mise en œuvre sont encore nécessaires pour adapter ces résultats aux contextes humanitaires.
Commencer avec KMCabbreviation:
- Il ne faut pas grand-chose pour commencer la KMCabbreviation, si ce n'est des lits désignés avec contrôle des infections et de l'accès et l'accès à des soins supplémentaires en cas de complications.
- Les agents de santé devraient conseiller aux mères et aux familles de petits bébés de commencer la KMCabbreviation dès que possible après la naissance, en particulier en l'absence de soins néonatals intensifs.
- Si la mère n'est pas disponible, les pères et les autres membres de la famille peuvent également assurer la KMCabbreviation.
- L'environnement où est pratiquée la KMCabbreviation doit être maintenu au chaud, si possible au-dessus de 25°C.
Positionnement:
- Habillez le bébé avec seulement des chaussettes, une couche et un chapeau.
- Placez le bébé entre les seins de la mère, en position verticale, la tête tournée sur le côté et légèrement allongée pour protéger les voies respiratoires.
- Flexion des hanches en position de grenouille
- Flexion des bras
- Enveloppez/attachez solidement le bébé à la mère avec un tissu.
Alimentation:
- La mère fournit un allaitement exclusif 2 à 3 fois par heure, et à la demande.
- Si le bébé ne parvient pas à prendre le sein ou à téter, il est nourri avec du lait maternel exprimé à l'aide d'une tasse ou d'une cuillère.
Durée de l'allaitement
- Les LBWabbreviation et les prématurés doivent rester dans la KMCabbreviation pendant au moins 20 heures par jour (avec la mère ou la mère porteuse) jusqu'à ce que le bébé ne tolère plus le positionnement de la KMCabbreviation.
- La mère doit dormir en position semi-assise, le bébé étant attaché en KMCabbreviation.
- Si le bébé doit sortir de la position KMCabbreviation, il faut veiller à le garder au chaud.
Suivi:
- La mère et le bébé devraient être renvoyés à la maison en position KMCabbreviation avec des conseils avant la sortie et une surveillance de suivi comme indiqué cliniquement.
Pour plus d'informations sur la mise en place de la KMCabbreviation, veuillez vous référer au document WHO Soins maternels kangourou : Un guide pratique.
Après cela, et tout au long de la période néonatale à chaque visite, il faut examiner les nouveau-nés à la recherche d'indications de maladies potentiellement mortelles. Les signes de danger pour les maladies graves chez les nouveau-nés, que toutes les familles, les agents de santé communautaires et les prestataires de services devraient connaître, sont énumérés dans Boîte 3.3. Boîte 3.4 énumère les signes d'infection du nouveau-né qui peuvent être reconnus par un personnel médical officiellement formé. L'état d'un nouveau-né, surtout s'il est de petite taille, peut se détériorer rapidement. Les familles et les ASC doivent avoir un plan pour rechercher des soins supplémentaires qui tienne compte des changements possibles dans la situation logistique et sécuritaire de la zone locale. Il est essentiel que la mère et le bébé ne soient pas séparés, en particulier immédiatement après la naissance et y compris pendant le transfert, sauf si cela est médicalement nécessaire. Cette simple action peut sauver des vies, en particulier dans les contextes humanitaires où les nouveau-nés peuvent être plus exposés à l'hypothermie, aux infections et à un retard d'allaitement.
Les sections ci-dessous fournissent des conseils sur les mesures de soins de santé néonatale et maternelle à privilégier avant et après la naissance à chaque niveau de soins pour améliorer les résultats de santé des nouveau-nés. Ces recommandations doivent idéalement s'inscrire dans le continuum de soins plus large SRMNCAHabbreviation et être complétées par des interventions complètes de soins de santé maternelle et néonatale, comme le dictent le MISPabbreviation et l'Inter-agency Field Manual on Reproductive Health in Emergencies.
Boîte 3.3: Signes de danger de maladies graves chez le nouveau-né
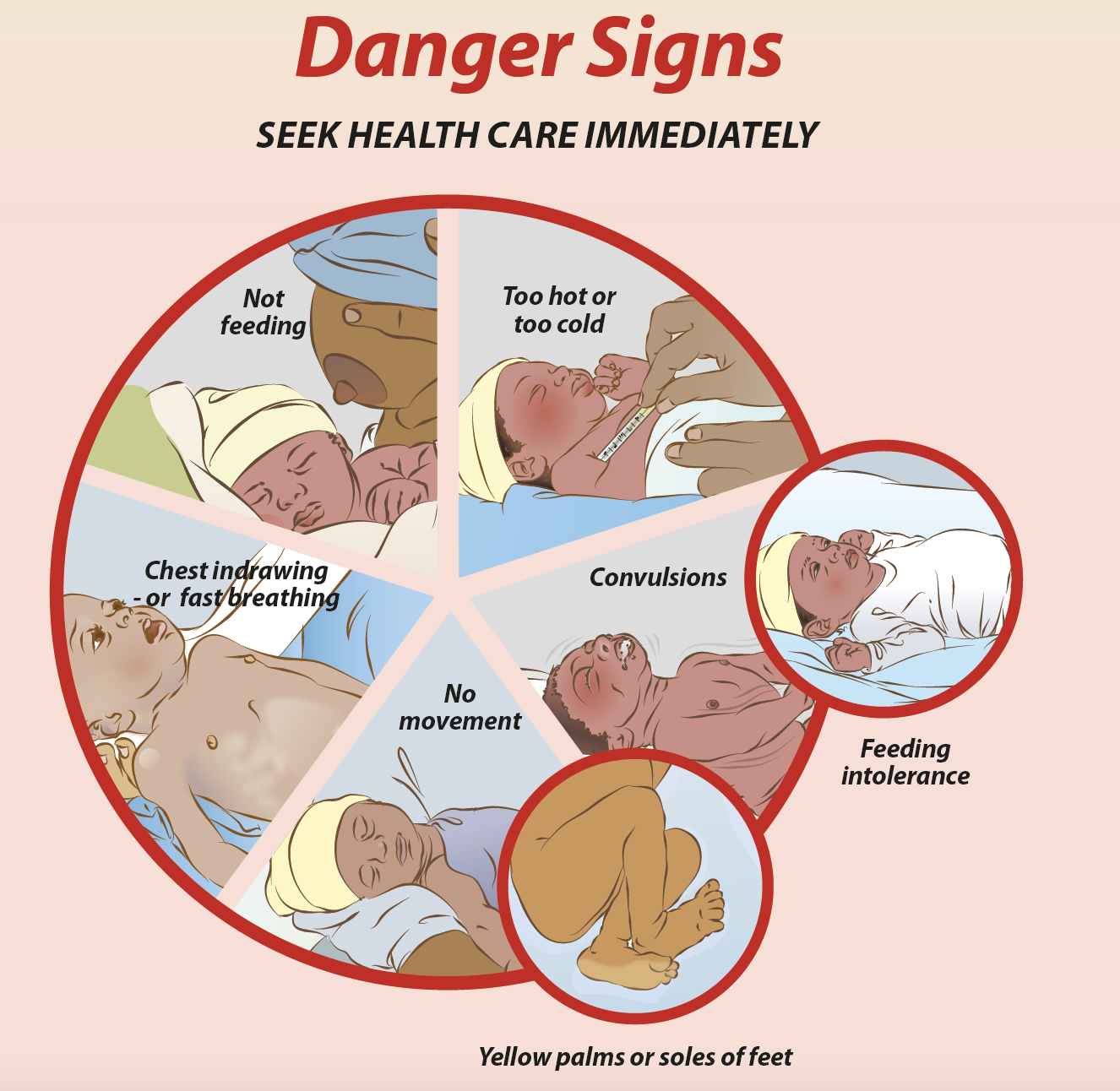
Si l'un des signes énumérés ci-dessous est remarqué, les agents de santé communautaires et les membres de la famille doivent immédiatement envoyer le nouveau-né dans un établissement de santé pour des soins supplémentaires.
- Ne se nourrit pas bien
- Crises ou convulsions
- Pas de mouvement ou activité réduite
- Respiration rapide (plus de 60 respirations par minute)
- Tirage important de la poitrine
- Sensation de chaleur ou de froid au toucher (température supérieure à 37,5°C/99,5°F ou inférieure à 35,5°C/99,5°F)
- La peau, les yeux, les paumes des mains ou la plante des pieds sont jaunes.
Note : Voir Boîte 3.4 pour les signes de danger d'infection du nouveau-né qui peuvent être utilisés par le personnel médical officiellement formé.
Source de l'infographie : Guide parental des soins essentiels pour les petits bébés (Afrique)
Citation : Recommandations de l'OMS sur la santé du nouveau-né. Directives approuvées par le Comité d'examen des directives de l'OMS, 2017.
Boîte 3.4: Signes d'une infection bactérienne grave chez le nouveau-né
La septicémie, la méningite et la pneumonie chez les nouveau-nés peuvent être difficiles à détecter dans les situations de crise, où le diagnostic est généralement clinique. Si le diagnostic de laboratoire et la radiographie sont disponibles, l'hémoculture, l'hémogramme et la formule sanguine différentielle, ainsi que la ponction lombaire peuvent aider à diagnostiquer la septicémie et la méningite. La radiographie peut aider au diagnostic de la pneumonie. Cependant, dans la plupart des cas, le diagnostic repose sur les signes cliniques qui peuvent être utilisés pour différencier une maladie grave (par exemple, une méningite), des infections cliniquement sévères ou des complications d'infections (par exemple, une septicémie) et une respiration rapide isolée (par exemple, une pneumonie).
Les signes de danger suivants peuvent être utilisés par le personnel médical formellement formé pour commencer le traitement d'une infection néonatale. Voir Boîte 3.3 pour les signes de danger à utiliser par les ASC et les membres de la famille.
Maladie critique: pas de mouvement/inconscient, antécédents de convulsions, incapacité à s'alimenter, saignement grave ou fontanelle bombée, poids <2 kg.
Infection cliniquement grave: Fièvre (température supérieure ou égale à 38°C), hypothermie (température inférieure à 35,5°C), ne s'alimente pas du tout ou ne s'alimente pas bien lors de l'observation, mouvement réduit, tirage thoracique sévère
Respiration rapide isolée : fréquence respiratoire > 60 respirations par minute
Pour plus d'informations, voir Prise en charge du jeune nourrisson malade âgé de moins de 2 mois, OMS et UNICEF, 2019 et Grossesse, accouchement, post-partum et soins au nouveau-né : Guide des pratiques essentielles (3e édition), OMS/FNUAP/UNICEF, 2015.

